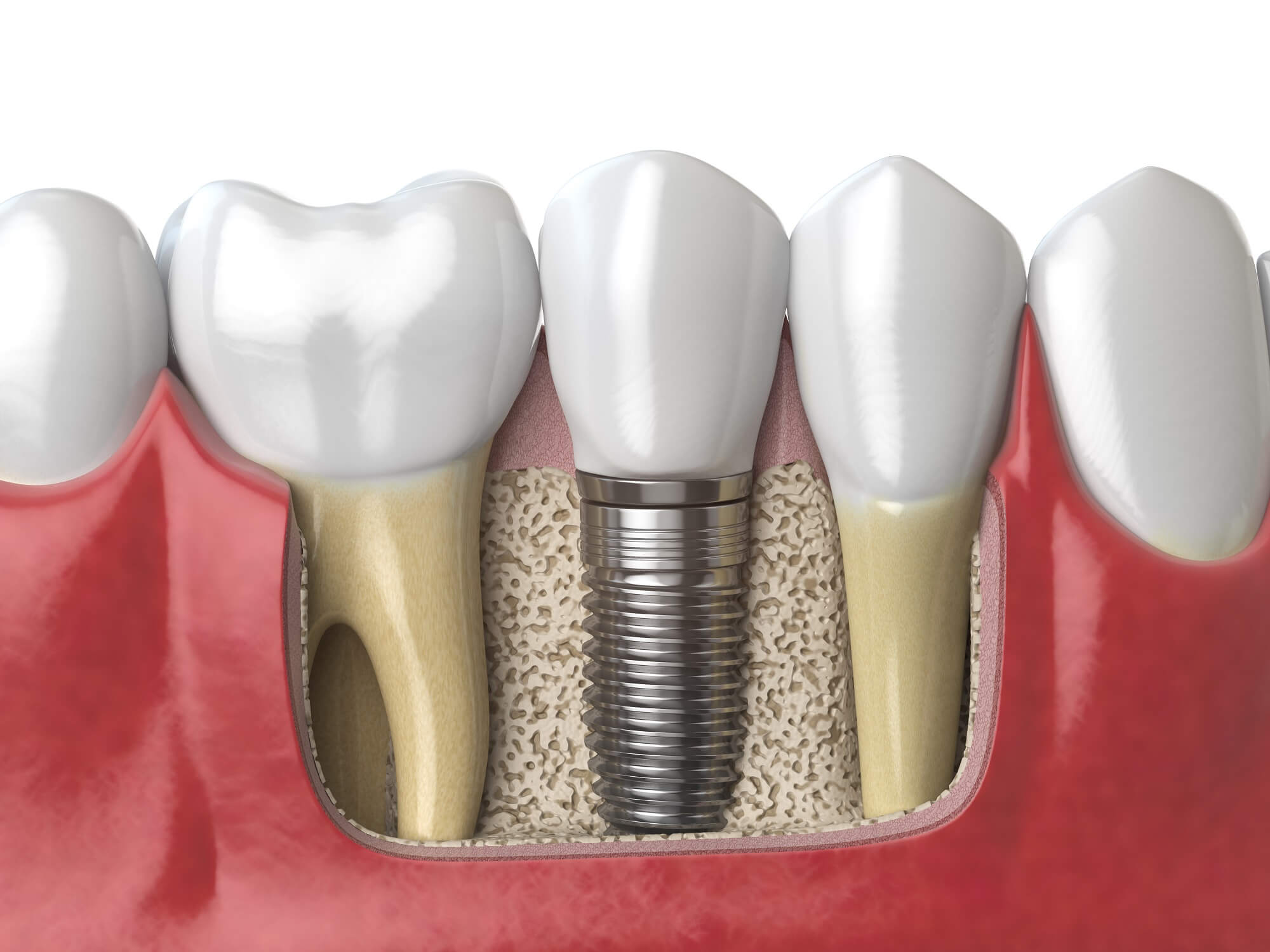
Hoy, desde DentalQuality, os explicamos algunos de los motivos que hacen acudir al dentista a los pacientes con confianza a las clínicas dentales que forman parte del Sello de Calidad.
Sabemos que ir al dentista puede ser una experiencia desafiante para muchas personas.
El miedo a lo desconocido, la ansiedad por el dolor y la preocupación por la calidad del tratamiento son solo algunas de las razones que pueden generar inseguridad y reticencia a la hora de acudir a una cita dental.
¿Qué premisa impulsa la certificación DentalQuality?
La certificación DentalQuality es un sello de calidad otorgado a las clínicas dentales que cumplen con los más altos estándares en cuanto a instalaciones, equipos, profesionalismo y atención al paciente.
Por lo tanto, esta certificación se concede siguiendo una premisa muy clara: el paciente es nuestra razón de ser. De esta manera, logramos proporcionar a los pacientes la garantía de que recibirán un servicio de alta calidad y un tratamiento dental seguro y efectivo.
Gracias a la certificación DentalQuality, se puede cambiar radicalmente percepciones como el miedo o la incertidumbre y acudir al dentista con confianza y tranquilidad.
Acudir al dentista con confianza: las claves DentalQuality
Una de las principales ventajas de acudir a un dentista certificado por DentalQuality es la tranquilidad que esto brinda.
Saber que la clínica y el personal cumplen con rigurosos estándares de calidad y seguridad permite que el paciente se sienta más cómodo y relajado durante su visita.
El miedo al dolor y a las complicaciones disminuye considerablemente cuando se tiene la confianza de estar en manos de profesionales capacitados y comprometidos con su trabajo.
La certificación DentalQuality también garantiza que la clínica dental está equipada con tecnología de vanguardia y que los procedimientos y tratamientos se realizan utilizando las últimas técnicas y enfoques basados en evidencia científica.
Esto se traduce en un tratamiento más preciso, eficiente y con mejores resultados a largo plazo para el paciente.
Calidad humana para generar confianza
Además de la calidad del tratamiento, la certificación DentalQuality también se enfoca en la calidad del servicio al paciente.
Las clínicas certificadas se comprometen a brindar una atención personalizada y respetuosa, escuchando las necesidades y preocupaciones individuales de cada paciente. Esto genera un ambiente de confianza y empatía, lo que resulta en una experiencia más positiva para el paciente.
Transparencia en la comunicación
Un aspecto ineludible para acudir al dentista con confianza es la transparencia en los procedimientos y en los costes.
Las clínicas certificadas proporcionan información clara y detallada sobre los tratamientos propuestos, los materiales utilizados y los costes asociados.
Esto permite al paciente tomar decisiones informadas sobre su salud bucal y evitar sorpresas desagradables en el proceso.
El derecho del paciente a obtener lo mejor
El proceso de obtención de la certificación DentalQuality implica una evaluación exhaustiva de la clínica dental en diferentes aspectos.
Se revisa la formación y experiencia del personal, la higiene y esterilización de los boxes, la infraestructura y la calidad de los materiales utilizados, entre otros factores.
Sólo aquellas clínicas que cumplen con todos los requisitos exigidos obtienen esta distinción.
Además, la certificación DentalQuality no es estática, sino que implica un compromiso continuo con la mejora y el perfeccionamiento.
Las clínicas certificadas se someten a evaluaciones periódicas para mantener su acreditación, lo que garantiza que sigan cumpliendo con los más altos estándares de calidad y seguridad a lo largo del tiempo.
En resumen, la certificación DentalQuality brinda la confianza y la tranquilidad que muchos pacientes buscan al acudir al dentista con confianza. Saber que se está en manos de profesionales altamente capacitados, en una clínica bien equipada y comprometida con la excelencia en el servicio, elimina gran parte del estrés y la ansiedad asociados con las visitas dentales.
Si tienes dudas sobre qué clínica dental elegir, busca aquellas que cuenten con la certificación DentalQuality. Al hacerlo, estarás optando por una atención dental de calidad, con un enfoque centrado en el paciente y los mejores estándares de seguridad.
Con DentalQuality, ir al dentista dejará de ser una experiencia temida para convertirse en una oportunidad para cuidar de tu salud bucal con total confianza.